山田謙次
(野村総合研究所 社会システムコンサルティング二部 上級研究員)
(この論文は「月刊ばんぶう2000年4月号」(日本医療企画)に掲載されたものである)
I.ゆらぐ日本の医療システム
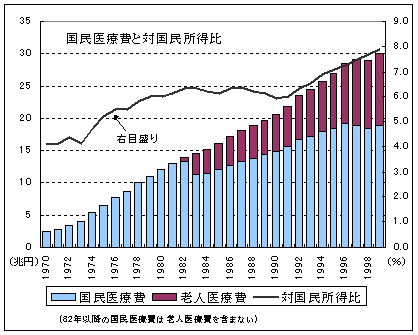
急速な高齢化は国民医療費の高騰をもたらし、医療制度の枠組みを維持することがもはや困難な状況を迎えている。国民医療費は平成11年度には30兆円に達する模様である。自己負担増による受診抑制効果があった平成10年度を除き、ここ10年程度の医療費は毎年平均1兆円、国民一人当たり1万円以上増加している。その牽引役が老人医療費であり、国民医療費に占める割合は約40%、老人一人当たりの診療費は年間70万円、若年層の5倍の水準である。高齢化は、コストの高い年齢層の増加率が高いということを意味しており、将来にわたり不可避な上昇要因である。
しかし、医療費を押し上げている要因は高齢化だけではない。新規医療技術の保険採用や、高度医療技術の普及があげられる。平成10年度の国民医療費の要因別寄与率をみると、(1)人口増加0.2%、(2)人口構成の高齢化1.7%、(3)医療費改定(診療報酬等)0.8%、(4)狭義の自然増(医療技術の進歩等)3%となっており、(3)(4)を合わせた人口要因以外の増加率は3.8%にのぼる。
このように医療費の増加は人口要因と医療技術の高度化・高額化の両方の側面があり、特に後者については今後の医療費抑制における重要課題として認識されている。
図1 国民医療費と対国民所得比

出所)国民医療費(厚生省)
このような医療費の高騰にもかかわらず、全国の病院の7割が赤字経営に苦しんでいる。病院の収入を規定する診療報酬制度は、各病院の特徴に関わらずほぼ同じ体系で構成され、どのような病院でもある程度の患者を集めさえすれば、コスト意識をあまり持たなくても、経営が成り立つように作られてきた。そのため、多くの病院経営の現状は「どんぶり勘定」であり、合理的なコストとはどの程度なのかを判断するノウハウが蓄積されないまま、経営を続けている。
特に、赤字が著しいのは地方自治体が運営する公立病院である。公立病院は高度・特殊医療分野を行うことが目的であり、不採算分野を抱えている。しかし、病院の量的整備がかなり進んできた現段階ではこの意味合いは薄れ、住民サービスのために何をどこまでやるべきか、が不明確なまま経営が行われている。
また、国立病院・療養所は、高度先進医療の担い手である一方で、伝染病などの療養所整備や無病院地域の解消などの役割もあり、両者が同じ経営手法で運営されてきた。その結果、両方ともに赤字がかさみ、高度先進病院のみを残し、一般病院や療養所については閉鎖や委譲など本格的なリストラが行われつつあり、経営形態もエージェンシー化が検討されている。
一方、民間病院は規模も専門領域も様々で一概にはいえないが、現在の制度下では、最低限の患者を集めることさえできれば経営は成り立ち、あまり経営能力は問われてこなかった。そのため、周辺との競争に敗れ経営的に厳しい病院もあれば、経営能力が高く医業収益に対して10%以上の利益をあげている病院もあり、経営状況には大きな差がついている。
医療費の高騰に伴い医療制度改革が日程にのぼっている。政府は2002年度を目途として医療制度改革を審議している。これまで「薬価制度」「老人医療保険制度」を先行させて議論を開始しているが、議論は病院経営に大きな影響を与える「診療報酬制度」「医療供給体制」へと移行している。ポイントをまとめると次のとおりである。
(1)治療形態を急性期・慢性期で区分し、診療報酬、人員・設備基準、病床規制などの制度を再構築
(2)病院の機能を明確化し、大病院への外来受診抑制など受療ルートの制御
(3)患者への情報提供や病院評価を制度化・公表し、患者が医療機関を選択しやすい環境を整備
医療制度改革の目的は、単なる医療費の削減ではない。必要なところには厚く、不要なところには薄くと、医療費の配分を変更していくことにある。
急性期医療については、入院日数を短縮するとともに、施設面積、人員基準などを厚くすることが求められている。すでに同様の改革を経験した米国の平均在院日数は7日程度まで減少し、病床数はここ10年間ほどの間に10万床程度減少した。
慢性期医療では定額払制への移行が進み、DRG−PPSの日本式導入が始まっている。定額払方式に対応するには、事前に疾病のタイプ毎に必要な治療内容を決定し、そのためのコストを把握しておく必要がある。しかし、すでに述べたように、日本の病院経営では、このような原価計算にあたることはほとんど行われていない。
II.求められる病院経営改革−米国の経験から学ぶベンチマーク分析
これからの医療財政破綻の時代において、病院経営にとってのチャレンジは、限られた財源の中から如何にして最高の医療を提供することが出来るかである。このチャレンジに応えられる病院だけが生き残っていく時代が来る。図2で示されているように、病院の総合的なパフォーマンスとは提供する医療の質、運営効率、そしてコストの3つの視点から評価されなければならない。
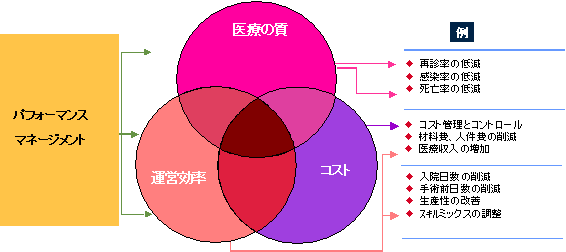
![]()
ベンチマーク分析とは、これらのパフォーマンスに関わるデータを集めて分析し、他と比較することにおいて自分の経営パフォーマンスを実証的に且つ客観的に把握することである。ベンチマークとは「基準点」という意味であり、の語源は土地の測量法に由来するが、土地の測量で自分の位置を知ることが重要であるように、まず自分がどの位置にあるのかを客観的に学ぶことがベンチマーク分析の目的である。
具体的な指標としては,直接・間接の医療コスト,医師コスト,薬剤関連コスト,利益率、平均在院日数――などが,医療施設,診療科目,手技,医師ごとに比較評価される。医療のコスト、効率性だけではなく、医療の質を正確に把握できるデータも集めて質のベンチマークも行なうことが大切である。質のインデックスとしては、院内死亡率、再入院率、手術後の合併症などを使う。
日本の病院で私(アキ・ヨシカワ)が行なったベンチマーク分析の実例をご紹介しよう。現在、私は日本で約50の病院のベンチマーク調査を実施している。ここでは実際のデータを基に整形外科の例をご紹介したい。
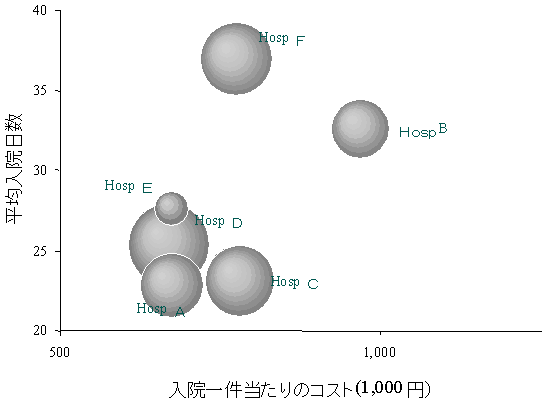
![]()
まず診療科レベルの比較を行なう。図3で病院Bは他の病院より右上方に位置する。このことは病院Bの整形外科の平均入院日数、平均コストともに他の病院と比較して高い事を意味する。図の円の大きさは入院患者の数を示す。
しかし効率性の差を論じる前に、ケースミックス等入院患者の特性の違いを考慮する必要がある。同じ整形外科でも、来る患者の疾病と重症度に差があれば、平均日数とコストも違ってくる。その観点からは疾病ごとの比較が重要である。図4を見ていただきたい。

![]()
図4では大腿骨骨折の患者の医療における入院日数とコストを比較している。図3と同様に病院Bの在院日数、そしてコストが他と比較してかなり高いことがわかる。DRG-PPSの様な定額払制が導入された場合、病院Bはどのような問題に直面するであろうか?
DRG-PPSのような環境に移行した場合、重要なポイントは2つある。定額払制下ではコストが高いとそれだけ利潤が低くなる。コストが診療報酬よりも高い場合は、治療を行なうたびに赤字が増加することを意味している。また日本のレセプト請求が月に一度行われるのとは違って、米国型DRG-PPSでは、支払いは患者が退院した際に支払われるだけである。従ってDRG-PPSの環境下では一つ一つの疾患と行為に関してコストを正確に把握し、在院日数を短縮することが重要である。もし、DRG-PPSが導入された場合、今のままでは病院Bの競争力は低いと断定せざるをえない。
病院間の比較だけではなく、病院内部のインターナルなベンチマーク分析にも意味がある。インターナルなベンチマーク分析には二つの方法がある。一つは時系列的な比較、もう一つは病院内の医師の比較である。図5では整形外科医ごとの大腿骨骨折の治療に要する入院日数とコストを比較している。
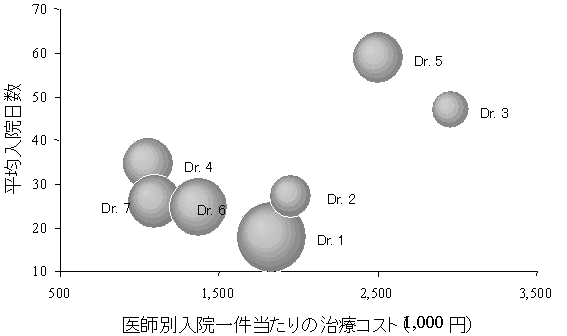
![]()
図5から同じ病院で同様な患者に対して医療行為を行なう医師の間にも大きな格差があることが分かる。治療成績、合併症の有無などの医療の質のインデックスを吟味して十分に医師の間で議論して目標を定めることが大切である。このような議論はこれからの医療に必要だといわれているクリティカル・パス、エビデンスド・ベースド・メディスン(EBM)の構築のためには不可欠である。ベンチマーク分析無くして、クリティカル・パス、EBMも有り得ない。
さて、このような努力を繰り返すことにより病院Bの整形外科はどのような変化をとげるのであろうか。図5で見た医師間のバラツキが縮まり、図3と図4の病院Bの位置は左下方向へ動く。このようにして医療の質を犠牲にすることなく病院経営の改善が実現できるのである。